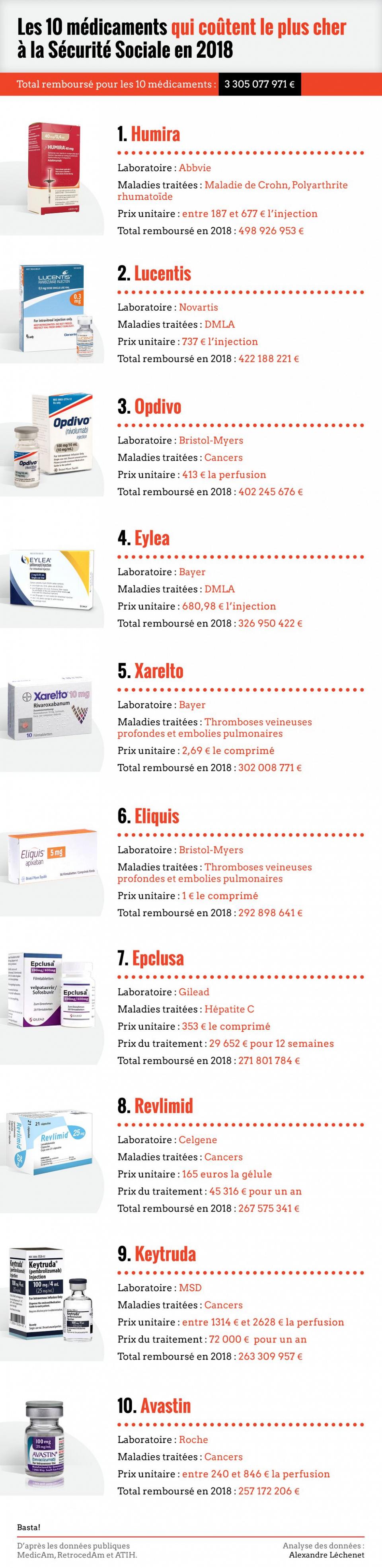
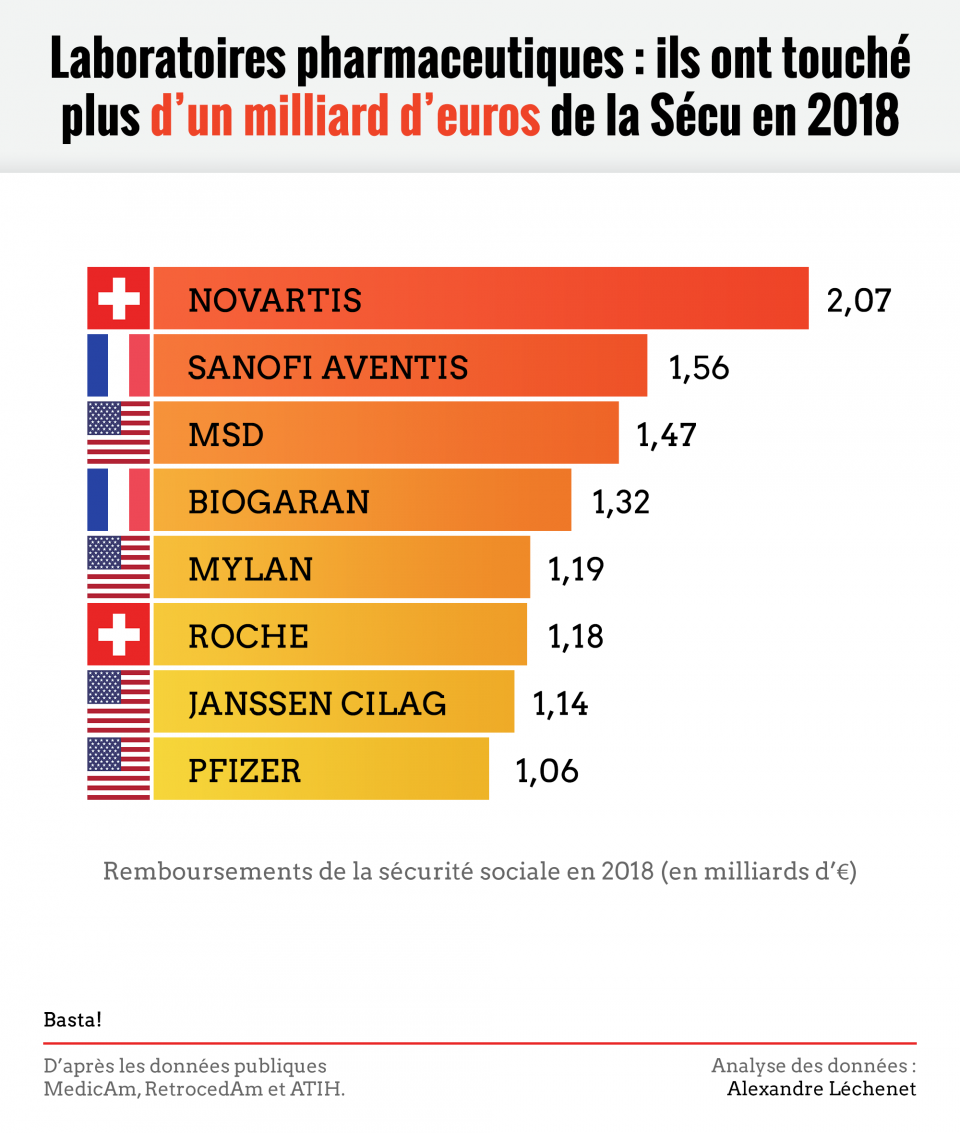
Malgré les alertes, la tendance semble inexorable. Des médicaments de plus en plus onéreux pourraient mettre en péril notre système d’assurance maladie. C’est ce qui ressort une nouvelle fois des données 2018 sur les médicaments les plus coûteux, que nous avons analysées [1] pour la troisième année consécutive.
Plus de 7000 médicaments remboursés par la sécurité sociale sont vendus chaque année par les pharmacies. Une petite partie capte une grande part des remboursements : les dix médicaments les plus onéreux ont coûté 3,3 milliards d’euros à la Sécurité sociale, soit 12 % des dépenses totales (25,5 milliards d’euros en 2018).
Les champions s’appellent Humira, Opdivo, Lucentis, Xarelto, Avastin… et trustent les premières places depuis plusieurs années. Ils combattent le cancer, la polyarthrite rhumatoïde, l’hépatite C, les thromboses veineuses, la dégénérescence maculaire (DMLA), etc. La plupart ont des coûts unitaires très élevés, qui se traduisent par des coûts par patient exorbitants. Le Keytruda, un médicament contre le cancer du laboratoire états-unien Merck (MSD), a fait son apparition dans le top 10. La perfusion coûte 2628 euros ! Soit 72 000 euros par patient pour un an de traitement. Une perfusion d’Opdivo, un autre médicament contre le cancer (Bristol-Myers, Etats-Unis), revient à 423 euros. Le record vient d’être battu avec un traitement autorisé en juillet dernier, le Zogenlsma, à presque 2 millions d’euros l’unité.
Opacité sur les prix
Les autorités sanitaires tentent de contenir les coûts de ces nouvelles thérapies ciblées contre les cancers. D’après le quotidien Les Échos, l’assurance maladie souhaitait en 2017 circonscrire les dépenses de Keytruda et d’Opdivo, les deux traitements phares contre le cancer, à 600 millions d’euros par an. D’après nos chiffres, la barre est dépassée : en 2018, Opdivo et Keytruda totalisent 665 millions d’euros de dépenses remboursées.
Pour tenter de contenir ces prix, la Sécurité sociale négocie des remises avec les entreprises pharmaceutiques. Mais celles-ci demeurent secrètes. Une grande opacité règne sur le prix réel des médicaments (lire notre article) et la façon dont ils sont fixés (lire notre article). C’est pourtant ce prix unitaire qui permet aux laboratoires de s’assurer d’importantes marges, et qui grève à l’inverse fortement le budget de la sécurité sociale.
Face à l’augmentation de ces coûts, l’assurance maladie sera-t-elle forcée de faire des choix de remboursement ? Cette stratégie avait été mise en place avec le Sovaldi de Gilead, un nouveau médicament contre l’hépatite C au prix initial de 57 000 euros par patient. Lors de son arrivée sur le marché, il avait été réservé aux patients nécessitant une prise en charge très rapide.
Pour un dollar investi, les grands labos gagnent 14 dollars
Les alertes sur le coût exorbitant de certains médicaments, et leurs conséquences sur les systèmes de santé, n’en finissent pas d’être lancées. En janvier 2019, c’est l’Organisation mondiale de la santé (OMS) qui a sonné l’alarme. Les dépenses mondiales liées aux anticancéreux se sont élevées à 133 milliards de dollars en 2017, contre 90,9 milliards en 2012 [2]. D’après notre classement, quatre médicaments contre le cancer figurent parmi les dix produits les plus remboursés en 2018. Et treize parmi les cinquante premiers.
Est-ce le nombre de cancers sans cesse plus élevé qui fait mécaniquement monter ces dépenses ? Non : l’augmentation des coûts des médicaments (+7,9 % par an) est deux à trois fois plus élevée que celui du nombre de maladies (entre + 2,6 et 2,8 % selon les pays). « Pour les auteurs, cette politique de dépenses n’est efficiente ni en termes économiques, ni de santé, et renforce les inégalités d’accès aux soins », rapporte l’agence de presse spécialisée APM News.
Comment alors expliquer l’augmentation de ces prix ? Les laboratoires pharmaceutiques invoquent les dépenses de recherche et de développement, ainsi que l’extraordinaire potentiel de ces nouveaux traitements. Deux arguments qui ne tiennent pas, selon les experts de l’OMS. Quand un laboratoire investit un dollar, il reçoit en moyenne 14,5 dollars de chiffre d’affaires !
Quant à leur efficacité, le bénéfice en terme de survie ne s’élève en moyenne qu’à trois mois selon cette étude. « Les groupes pharmaceutiques fixent les prix en fonction de leurs objectifs commerciaux, avec la volonté d’obtenir le montant maximum qu’un acheteur peut payer pour un médicament », soulignent les chercheurs. Pour la plupart des médicaments contre le cancer entrés sur le marché européen entre 2009 et 2013, il n’y a pas de preuves disponibles de bénéfices sur la survie ou la qualité de vie, pointe une autre étude publiée dans le journal britannique BMJ [3].
Des médicaments trop prescrits ?
Prenons un exemple concret. Arrivé sur le marché en 2015, l’Opdivo agit contre les cancers du poumon, le mélanome malin ou le carcinome rénal. Depuis 2017, il s’est hissé à la troisième place des médicaments les plus coûteux pour notre système d’assurance maladie. Pourtant, d’après les résultats publiés dans ses essais cliniques, des doutes planent sur son efficacité, explique le pharmacien et expert conseil indépendant François Pesty : « Dans le cancer du poumon non épidermoïde, par exemple, il faut traiter huit patients pendant un an (coût de 253 840 euros), ou 7 durant 18 mois (687 540 euros) pour éviter un décès, explique-t-il à partir des essais cliniques du laboratoire. 83% et 88% de patients sont traités inutilement sans gain de survie. »
Avant de recevoir de l’Opdivo, il faut passer un test de compatibilité. Pour cela, un prélèvement des cellules tumorales du patient est effectué. « Si 1% des cellules tumorales du patient expriment le gène PD-L1, alors la personne est éligible au traitement, précise François Pesty. Le seuil retenu pour l’éligibilité à Opdivo ne permet pas de ne sélectionner uniquement les bons répondeurs. » De façon générale, la fiabilité de ces marqueurs est fortement mise en cause par une récente étude [4].
Sur le terrain, les médecins ne sont pas capables de savoir en amont quels seront les malades qui répondront le plus au traitement. Et la mortalité n’est pas le seul indicateur pour juger de l’efficacité d’un traitement, affirme un oncologue : si la tumeur ne grossit pas, si une intervention chirurgicale est évitée, si le quotidien du patient est amélioré, les autorités peuvent juger que le médicament apporte un bénéfice. « Moi, je suis un peu fatigué, mais cela ne m’empêche pas de vivre », témoigneun patient qui suit une thérapie ciblée et chez qui la chimiothérapie classique provoquait de lourds effets secondaires.
Lire l’intégralité de son témoignage : Thérapies anti-cancéreuses : « Il faut gagner le combat, et certains y arrivent »
3,7 milliards pour un médicament à apport « nul » ou « mineur »
Autre exemple très concret des tendances décrites par les experts de l’OMS : l’Avastin, du laboratoire Roche, en dixième position de notre classement en 2018. « Au final, ce médicament n’aura reçu de la part de la commission de la transparence, qui évalue le progrès thérapeutique des médicaments au sein de la Haute Autorité de Santé, que des progrès « nul » ou « mineur » », explique François Pesty. En clair, l’Avastin n’apporte quasiment rien de nouveau par rapport aux médicaments qui étaient déjà sur le marché. Ces piètres résultats ne l’ont pas empêché de coûter plus de 3,7 milliards d’euros entre 2005 et 2018, (entre 240 et 846 euros la perfusion).
Il en va de même pour deux médicaments contre le VIH, Triumeq (16e position) et Genvoya (20e position). Selon la revue Prescrire, ils ne présentent « aucuns progrès démontrés par rapport aux traitements déjà disponibles ». Les traitements contre la DMLA comme Eylea ou le Lucentis squattent les 2e et 4e places de notre classement alors même que l’Avastin, un anticancer, serait aussi efficace et moins cher : une seringue coûte 100 euros [5] d’après la revue Prescrire, contre 738 euros pour une seringue de Lucentis !
Le Revlimid, le huitième médicament le plus onéreux en 2018 (45 216 euros par patient/an), n’est pas plus efficace qu’un autre médicament, deux fois et demi moins cher, dans le cas de la maladie rare du myélome multiple.
Fuite en avant
Malgré ces données, les médicaments dits « innovants » ne cessent d’être promus et soutenus. Début octobre, un collectif de chercheurs s’est exprimé dans le journal néolibéral L’Opinion, en faveur d’un accès plus rapide à ces traitements, « afin de rattraper ses voisins européens ». Mais aller plus vite signifierait réduire encore un peu plus les études cliniques, donc potentiellement autoriser de nouveaux médicaments dont les résultats ne sont pas toujours positifs.
Mediapart révèle que les 86 médecins signataires comptent plus de 16 millions d’euros de liens d’intérêt avec les grands laboratoires pharmaceutiques. Comment dès lors être crédibles ?
Progrès thérapeutique ou pas, la course folle vers des médicaments de plus en plus chers se poursuit. La France a ainsi autorisé en procédure accélérée (ATU) le Kymriah du laboratoire Novartis, un traitement unique conçu à partir des cellules sanguines du patient, dans des cas de leucémies. Son prix pour le moment : 320 000 euros. Encore plus cher, le Zolgensma a obtenu une autorisation en France en juillet 2019, pour 2 millions d’euros l’unité, afin de soigner les bébés atteints d’amyotrophie spinale. D’après Mediapart, trois enfants ont ainsi pu être sauvés depuis juillet dernier.
Les effets de cette course vers l’innovation ont des impacts très concrets, et risquent même de nuire aux innovations notamment dans les pays aux revenus les plus bas, notent les experts de l’OMS. Dans ces pays, « seuls 32 % des anticancéreux « essentiels » sont disponibles », indiquent les experts. Et puisque ces médicaments dits « innovants » sont très bien remboursés par la plupart des systèmes d’assurance maladie, « les laboratoires pharmaceutiques prennent parallèlement moins de risque dans les autres domaines de recherche, ce qui à long terme "étouffera l’innovation" », préviennent-ils.
Simon Gouin
– Photo : CC Mark Bonica